消化器外科
お知らせ
- 2024年1月、「ロボット手術センター」を設置しました。
消化器外科も、泌尿器科とともに主要メンバーとして、ロボット支援下手術に取り組んでまいります。
当科の特長
上部消化管(食道・胃)、下部消化管(小腸・大腸)、ヘルニア、肝胆膵の疾患をグループ別に診療する体制をとっており、それぞれの専門家が最新の診断法と治療法を用いて、特にがん治療に力を入れた、手術を中心とした治療を行っています。
<最新の手術の実績・取組はこちら>
2023.6月_消化器外科_大腸癌(直腸癌)手術のこだわり、ロボット手術について.pdf
また、消化器内科や放射線科と合同カンファレンスを行い、連携を密に取っております。麻酔科とも術前に手術方法などについて検討を行っています。
★以下、「▶詳細」をクリックすると、詳細な説明が開きます★
診療内容1_上部消化管
■主な対象疾患: 胃がん、胃腫瘍(粘膜下腫瘍、GIST)、食道がん
1.胃がんの治療方針
当院では、早期胃がんに対する機能温存や低侵襲を重視した手術から、進行した胃がんに対する集学的治療(手術と抗がん剤を組み合わせた治療法)まで、最も適した治療を提供できるよう丁寧に説明して、患者さんが安心して手術を受けていただけるように心がけています。 手術では、従来の開腹手術、腹腔鏡手術から適した手術方法を選択します。何よりも手術を安全に行うこと(安全性)と、胃がんをきっちり摘出して取り除くこと(根治性)を最重要と考えています。治療方針は全て、外科、消化器内科、麻酔科、放射線科などの専門医師と、手術室看護師や外科病棟看護師らが集まり、カンファレンスで症例検討して決定しています。 胃がんの治療法を的確に決めるためには、上部消化管内視鏡検査、胸腹部CT検査などを用いたがんの進行度の診断が重要です。胃がんの進行度はステージI、II、III、IVに分類され、それぞれのステージや深達度(胃壁における病変の深さ)に応じて、内視鏡的治療(消化器内科)、外科的治療、化学療法(抗がん剤治療)、姑息的手術(胃空腸バイパス術など)のうちから選択し、あるいは組み合わせて治療を行います。 患者さんの身体に少しでも負担が少なく、痛みの少ない手術の提供を目指して、腹腔鏡手術に積極的に取り組んでいます。実績として、2018年には29例中18例(62.1%)に腹腔鏡手術を行いました。 これらの手術は傷が小さく目立たないことはもちろんですが、根治性を担保しながら術後の早期回復を可能にします。患者さんの病態に合わせて十分に説明した上で、安全性と根治性を優先し、腹腔鏡手術か従来の開腹手術かをお勧めすることになります。それぞれの長所と短所を説明しながら手術方法を決定しています。 胃がんの腹腔鏡手術では通常、お臍(へそ)の部分に2.5~3cmの創をあけ、ここから切除された胃を摘出します。これ以外に0.5~1.5cmの傷を4つあけて、おなかの中で「胃切除」+「リンパ節郭清」(リンパ節の摘出)+「再建術」(食べられるようにつなげること)を行います。 高度に進行した胃がんは、腫瘍が大きく周囲臓器に浸潤している場合や、周囲のリンパ節が著明に腫大している場合、肝臓や肺、腹膜などの遠隔転移がある場合には、切除が難しいだけでなく、術後に再発が起こりやすいとされています。 高度進行胃がんに対しては、手術の前に抗がん剤治療を行い、腫瘍や腫れたリンパ節を小さくしてから切除手術を行うようにしています。これは術前化学療法という方法で、胃切除手術を後回しにすると体力が維持できる場合があるため、抗がん剤治療をきっちり行うことができるメリットがあります。抗がん剤の治療効果によっては、のちに胃切除手術を行うことができます。 これらの治療方法については、個々の患者さんの栄養状態や食事摂取状態なども考慮に入れて選択するようにしています。 胃がんに対する抗がん剤治療は多くの場合、上部消化器外科医が担当します。手術が無事に成功して、摘出した胃やリンパ節を病理組織検査で詳しく調べて術後の進行度(ステージ)を決定します。 ステージIIあるいはステージIIIの患者さんは、術後の再発予防のために抗がん剤治療を行います。これを術後補助化学療法といいます。ほとんどの抗がん剤治療は入院することなく外来化学療法室で行うことができます。詳細はこちら
治療法の選択は、現時点で最も標準的な治療法を推奨する胃がん治療ガイドラインに従った治療法を原則とし、その上で患者さんの状態や希望に沿った治療法を選択しています。なお、当院の胃悪性腫瘍切除件数は2018年で29例、2017年で21例でした。◆腹腔鏡手術
開腹手術では15〜20センチの傷を開くことに比べると、腹腔鏡手術は術後の痛みが軽いばかりでなく、出血量も少なく社会復帰が早くなります。◆集学的治療 —術前化学療法—
◆術後補助化学療法
2.食道がんの治療方針
食道がんの治療法を決めるためには、上部消化管内視鏡検査、胸腹部CT検査、PET-CT(他院で撮影します)などでの進行度(ステージ)の診断が必要です。あわせて、手術療法は侵襲が大きいので、持病がないか・手術や麻酔に耐えられるかどうか、心肺機能や耐術能を調べる検査が重要となります。 食道がんの進行度はステージI、II、III、IVに分類され、それぞれのステージに応じて、上部消化管内視鏡による内視鏡的治療、外科的治療(食道がん根治切除術)、化学療法(抗がん剤治療)、化学放射線治療、姑息的治療のうちから選択します。進行した食道がん症例ではこれらを組み合わせて集学的治療を行います。 治療法の選択に当たっては、現時点で最も標準的な治療法を推奨する食道がん診療ガイドライン に沿った治療法を原則としており、その上で、患者さんの状態や希望に応じた治療法を選択しています。最近ではご高齢の食道がん患者さんが増えてきており、ご本人・ご家族への十分な説明と同意の上で、QOL(生活の質)を維持できるように、治療を行うことが重要と考えています。 なお、手術は県立西宮病院や阪大病院・消化器外科と連携して行っています。詳細はこちら
診療内容2_下部消化管
■主な対象疾患: 大腸がん(結腸がん、直腸がん)、鼠径ヘルニア、大腸腫瘍、直腸脱、小腸腫瘍、憩室炎、虫垂炎、穿孔性腹膜炎、炎症性腸疾患
◆大腸がんの治療方針
2017年度のがん統計によると、大腸がんは今や我が国で最もよく罹るがんで、亡くなる方は肺がんに次いで2番目に多くなっています。当院では「兵庫県指定がん診療連携拠点病院」として大腸がんの治療に力を入れており、再発が少なく・合併症が起こりにくく・術後の身体機能が保たれる外科治療を心がけています。 大腸がんの治療法を的確に決めるためには、内視鏡検査、CT検査、MRI検査などを用いたがんの進行度の診断が重要です。大腸がんの進行度はステージ0、I、II、III、IVに分類され、それぞれのステージに応じて大腸内視鏡による治療、外科的な切除術、抗がん剤治療、放射線治療のうちから選択、あるいは組み合わせて治療を行います。 また、2022年度よりDa Vinchによる「ロボット支援下大腸がん手術」も開始しました。 治療法の選択は、科学的根拠に基づいて作成された「大腸癌治療ガイドライン」(大腸癌研究会)に準じて行うのが基本ですが、個々の患者さんで年齢、性別以外にも、体の状態、家庭環境、お仕事、考え方などが異なります。当院ではこのような、個々人の事情も重んじて、カンファレンスを通じて個々の患者さんに適した治療法を選択するように心がけています。詳細はこちら
当院の大腸がん切除件数は年間60〜80例ですが、当院では大腸がん切除術の90%以上を腹腔鏡手術で行っています。
◆腹腔鏡手術
昨今の大腸がん手術は早期がん、進行がんの別を問わず腹腔鏡を用いた手術が標準的に行われています。当院でも大腸がん切除術の90%以上を腹腔鏡手術で行っています。 従来の開腹手術では15〜20cmの傷が必要でしたが、腹腔鏡手術ではお臍(へそ)につくる傷(3〜6cm)が最大で、他に0.5~1.5cmの傷を4か所あけます。これらの傷からトロッカーという筒状の道具を差し込み、腹腔鏡や手術道具を挿入してお腹の中の様子をテレビモニターで観察しながら手術を行います。 腹腔鏡手術を行う理由は患者さんの負担が軽いことにあります。開腹手術に比べると出血量も少ない術後の痛みが軽い、オナラが出るまでの時間が短い、社会復帰が早いなどの利点が知られています。詳細はこちら
◆ロボット支援手術
当院では、大腸がん手術にロボット手術を導入しております。 ロボット手術は、アメリカで開発された「ダヴィンチ(da Vinci)」というロボット支援機器を腹腔鏡手術に組み入れた手術です。ロボット手術では術者がコンソールで操作した手の動きがロボットアームにより精緻に再現されます。用いる鉗子は人間の手関節以上に自由に曲げることができる上に、カメラの手振れ防止機能のような仕組みが備わっています。カメラシステムはフルハイビジョン3Dで10倍まで拡大観察が可能である上に、術者が自由に視野を調節することができます。 すなわち、ダヴィンチを用いたロボット手術では腹腔鏡手術の低侵襲性に加えて、精密で正確な操作が備わった最先端の手術が行えると言えます。 当院では2024年1月より「ロボット手術センター」を立ち上げて、安全で快適なロボット手術をご提供できる環境の維持に努めております。詳細はこちら
欠点としては触覚が無いこと、高額であることが挙げられます。ロボット手術は精密機器を用いた高度な技術であり、使用機器や術中の患者体位も特殊です。実際の運用においては手術を行う医師のみならず麻酔科医、看護師、そして臨床工学士が協力し、密な連携をとっています。
◆直腸がん治療 —局所再発の抑制と人工肛門の回避—
直腸がんは大腸がんの中でも、進行した直腸がんは、狭い骨盤の中にあるため切除手術が難しく、また、手術で取り除いた後の周りの部分に再発(局所再発といいます)が起こりやすく、生存率が低いことが特徴であり、しばしば治療が難しいがんです。 当院では2017年に放射線治療専用のリニアック棟を新設しており、最新の治療装置を用いた術前化学放射線治療を行っています。また、化学放射線療法後の直腸がん切除術においても、体に優しい腹腔鏡手術を主要な方法としています。 低い位置にある直腸がんでは肛門を残すことができず、生涯、人工肛門が必要になることもありますが、手術方法の進歩によって、かなり低い位置の直腸がんでも肛門が残せる手術ができるようになりました。このように、個々の患者さんにおける元々の排便状態も考慮に入れて、手術方法を選択するようにしています。詳細はこちら
当院では、低い位置にある進行直腸がんに対してはあらかじめ、放射線治療と抗がん剤治療を組み合わせた治療を行い、がんを小さくしてから切除手術を行うようにしています。これは「術前化学放射線療法」という方法で、局所再発が減り、肛門が残る確率が上がる効果が示されています。アメリカやヨーロッパでは、進行直腸がんに対する基本の治療方針となっています。
◆抗がん剤治療
大腸がんに対する抗がん剤治療は、多くの場合、下部消化器外科医が担当します。ほとんどの抗がん剤治療は入院することなく、外来化学療法室への外来通院で行います。 当院の外来化学療法室は外科外来に隣接しており、副作用への対応も迅速に行うことができます。また外来化学療法室では医師、看護師、薬剤師が週に一度カンファレンスを行っています。詳細はこちら
◆ストーマケア
直腸がん、腹膜炎、がんの再発などでどうしても人工肛門(ストーマ)が必要になる患者さんがおられます。ストーマができても日常生活やお仕事に支障がないように、専門的な技術を習得した「ストーマ皮膚排泄認定看護師」を中心として、造設後の入院生活はもちろん、退院後も「ストーマケア外来」にて支援しています。 また、ストーマを造設された直後の患者さんを対象に「ストーマ回診」を毎週行い、外科医、認定看護師、担当看護師がベッドサイドに立ち会ってストーマの状態、問題点を共有しています。 詳細はこちら
診療内容3_鼠径(そけい)ヘルニア
鼠径(そけい)ヘルニアとは何か?
その病態と治療方法(手術)について説明します。
1.鼠径(そけい)ヘルニアはどのような病気?
お腹の壁の一番下、左右の足の付け根の部分を鼠径部(そけいぶ)と言います。 鼠径ヘルニアの発生する鼠径部の位置により、外鼠径ヘルニア、内鼠径ヘルニア、そして大腿ヘルニアの3種類に分類されます。詳細はこちら
鼠径ヘルニアは鼠径部を支える筋肉や筋膜が緩んで、小腸などのお腹の中の臓器が脱出する病気です。俗に「脱腸」と呼ばれます。
2.鼠径ヘルニアの成り立ち(病態)
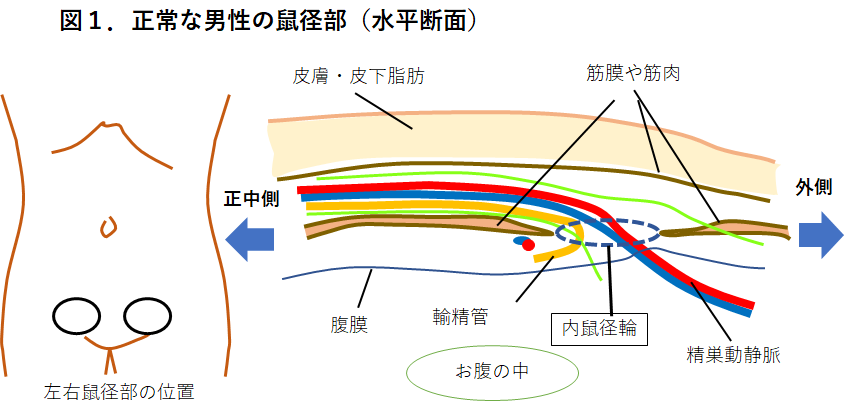
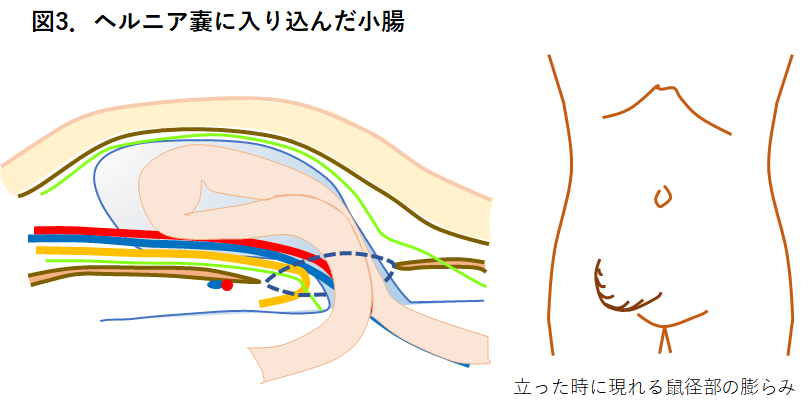
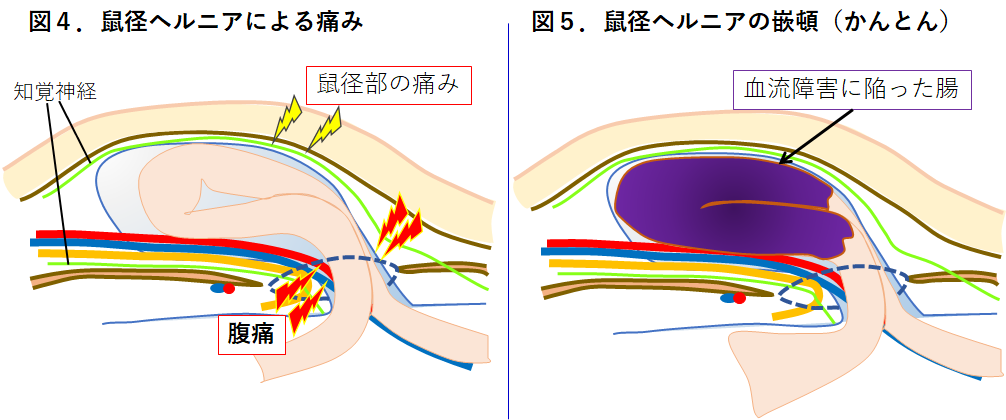
鼠径ヘルニアの主な原因は、お腹の壁を主に支えている筋肉や筋膜・靭帯の緩みです。 最も多い男性の外鼠径ヘルニアについて病態を説明します。図1に正常な成人男性の鼠径部横断面を示します。お腹の壁を主に支えているのは筋肉や筋膜ですが、左右の鼠径部には精巣動静脈、輸精管や神経が通る、「内鼠径輪」という小さな隙間があります。 時に胎生期に閉じるべき腹膜のトンネルが閉じきらず、内鼠径輪に腹膜のポケットとなって残ってしまうことがあります。このポケットが生まれつき大きく残ると乳幼児期の鼠径ヘルニアが発生します。 ヘルニア嚢に小腸などの臓器が入り込み、立っている時に出現する鼠径部の膨らみ(膨隆)が現れます(図3)。入り込む臓器は小腸以外に大腸、大網(胃から垂れ下がるエプロン状の脂肪組織)、膀胱、卵巣、虫垂などがあります。初期にはこの膨隆は横になるだけで戻りますが、進行するとヘルニアの膨隆が大きくなり戻りにくくなることがあります。 ヘルニアが大きくなると鼠径部の神経が圧迫されて違和感や痛みを感じるようになり、また入り込んだ小腸が締め付けられると腹痛が生じることがあります(図4) 。痛みは長時間歩行や、お腹に力を入れることにより誘発されます。ヘルニアの内容となる小腸や大網などの腹腔内臓器が立つと脱出し、寝ると戻ることを繰り返しますが、やがて寝ても戻りにくくなることがあります。 また、突然に小腸が脱出したまま戻らなくなることがあります。この状態を嵌頓(かんとん)といいます(図5)。嵌頓した小腸がヘルニアの入り口で締められて血流障害に陥ると激しい痛みを伴い、そのまま放置するとやがて小腸に穴があいて(穿孔)しまいます。緊急手術が必要となりますが、手術をしても命を落とすことがありとても危険な状態です。 以上が成人男性、外鼠径ヘルニアの病態説明です。 外鼠径ヘルニアの他にも、内側の筋膜が緩んで発生する内鼠径ヘルニア、足の付け根の大腿輪が緩んで発生する大腿ヘルニアがあります(図7)。また、男性だけでなく女性にも発生します。詳細はこちら
筋肉・筋膜がしっかりしていて内鼠径輪に緩みがなければヘルニアとして表れませんが、加齢になどによって筋肉や筋膜がゆるくなり内鼠径輪が広がってしまうと、腹膜のポケットは腹圧に負けて袋状に突出します(図2)。緩んだ内鼠径輪はヘルニアの出口にあたるヘルニア門となり、袋状の腹膜の突出をヘルニア嚢といいます。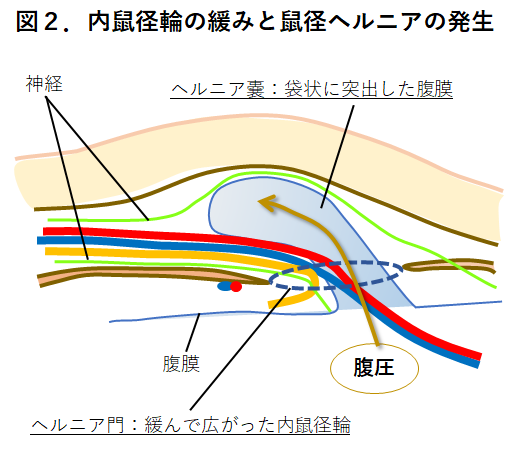
3.鼠径ヘルニアの治療(手術)
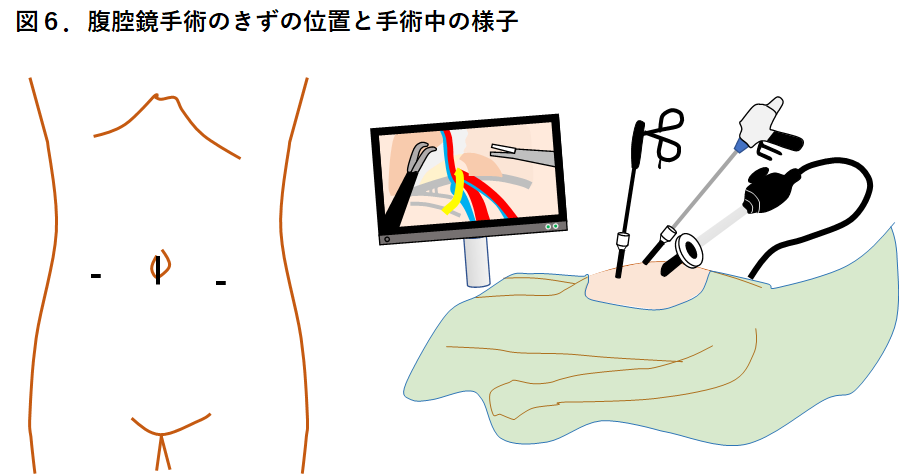
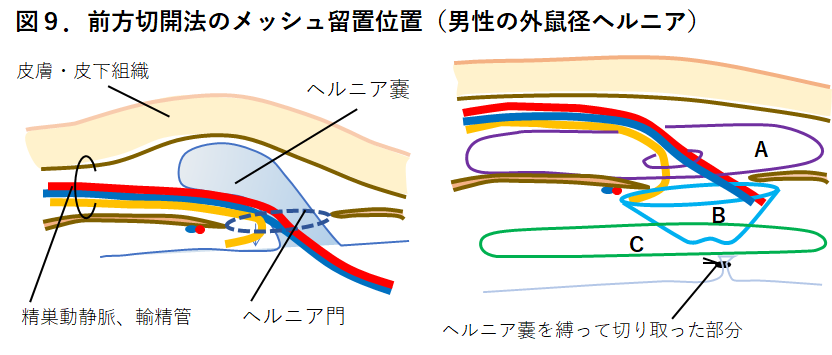
鼠径ヘルニアを治すことのできる、唯一の治療法は手術です。 鼠径ヘルニアは、初めのうちは膨隆が小さく痛みや違和感も無く、そして横になれば自然に戻ってしまいます。自然に治ることはありませんが、この段階では経過観察の方針をとることも可能です。 一方、ヘルニアによる痛みや違和感が強い、お腹に力を入れる仕事をしている、横になってもヘルニアが戻りにくくなった、などの状況では積極的に手術を考えるべきです。ご自身の病気が鼠径ヘルニアではないか、と思われる方は、鼠径ヘルニア専門の消化器外科医が在籍する医療施設でご相談されることをお勧めします。 鼠径ヘルニアにかかる方は高齢の方が多く、手術に耐えられるか? という不安のある方や、心臓病や糖尿病などの合併症があって手術が不安だ、という方もよくおられます。 お腹の中からヘルニア門を塞ぐためにメッシュを当てるTAPP法という手術を行なっています。全身麻酔をかけてからお腹に3個の小さなきず(お臍、左右側腹部)をあけてそれぞれからトロッカーという筒状の道具を挿入します。 お腹の中に炭酸ガスを入れて膨らませ、トロッカーからカメラを入れてお腹の中を液晶モニターで見てヘルニア門やヘルニア嚢を観察します(図6)。ヘルニア門周囲の腹膜を切開し、メッシュを入れるためのスペースを作るために広く腹膜を剥がす操作を行います。 メッシュはポリプロピレンでできた網目状の丈夫で柔らかい膜で、これをヘルニア門の手前に広げタッカーという手術用のねじで2−3箇所固定します。メッシュは手のひらぐらいの大きさで、全ての鼠径ヘルニア(外鼠径ヘルニア、内鼠径ヘルニア、大腿ヘルニア)が起こる場所を広く覆います(図7)。 やがてメッシュの網目に組織が入り込んで安定した腹壁の補強材となり、鼠径ヘルニアを防止してくれます。 男性の右鼠径部を腹腔鏡で内側から見た様子 ・【左】3種類の鼠径ヘルニアの発生部位を示しています。 腹腔鏡手術は前方切開法と比較して術後の痛みが軽い、職場復帰が早い、慢性の痛みが起こりにくいといわれており、当院では第一選択としています。また、症状のない対側の鼠径部が観察でき、そちらにも明らかな鼠径ヘルニアの兆候が確認された時には、原則として対側にも同じ手術を行います。 当院で採用しているメッシュは柔らかく軽量でありながら、外縁に形状記憶リング(吸収性)を有しており、このメッシュには2-3箇所と少ないタッカーで理想的に固定される特長があります(通常4-6ヶ所固定することが多い)。またタッカーも縫合糸も全て吸収性のものを用いますので、当院の手術で残存するのはメッシュのみです。 ヘルニアがある側の鼠径部に4-5cmの傷をあけて手術を行います(図8)。手術ではヘルニア嚢を確認し、根元を縛って切り取ります。ヘルニア門を塞ぐためにメッシュを用いますが、メッシュにはいろいろな種類があり、ヘルニア門周辺の状況、過去に受けた手術の影響などを観察して使い分けます(図9)。 当院では、過去に前立腺手術などの下腹部大手術を受けている場合には原則として前方切開法を行います。また全身麻酔の他、腰椎麻酔、局所麻酔でも行う事ができますので、重い呼吸器疾患などがあるために全身麻酔ができない場合も選択します。 男性の外鼠径ヘルニア例を用いて説明します。ヘルニア嚢を縛って切り取った後に、ヘルニア門を塞ぐようにメッシュを留置します。メッシュには様々な種類があり、当院で使用しているものだけでも「Aのみ」、「A+B」、「Cのみ」という3種類のメッシュがあります詳細はこちら
◆経過を見ても良い鼠径ヘルニアと、手術すべき鼠径ヘルニア
当院では個々の患者様の病歴や病状を把握し、必要に応じて院内の循環器内科、糖尿病内科、歯科口腔外科などに相談した上で麻酔科外来を受診して頂き、必ず術前に麻酔科・手術室看護師とのカンファレンスを行なって手術の安全性、注意点を確認しています。1)腹腔鏡下鼠径ヘルニア修復術
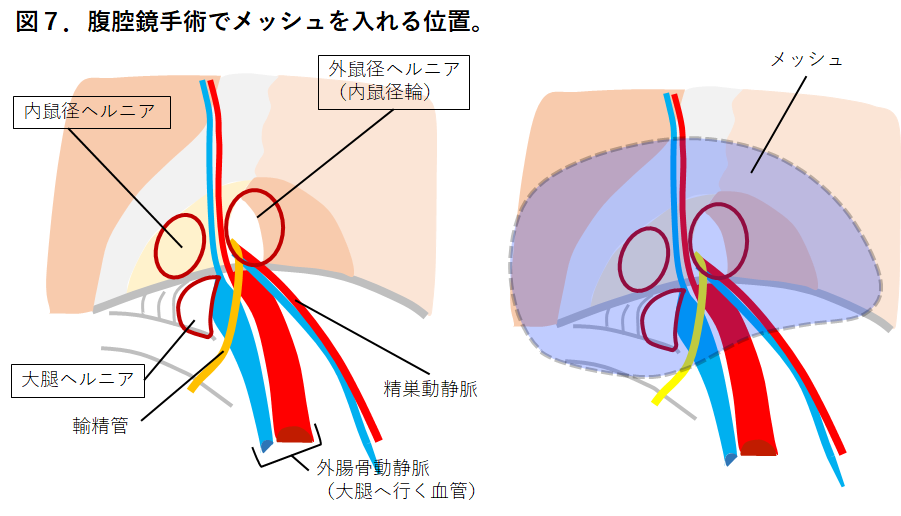
・【右】メッシュは、3種類のヘルニア発生部位の全てを覆うように入れます。
腹腔鏡で手術を開始してもお腹の中に高度な癒着がある場合、ヘルニア嚢に入り込んだ腸管などが引き戻せない場合などには前方切開法の併用、移行を行うことがあります。2)前方切開法
若い方でヘルニア門が小さい場合はヘルニア嚢を切除するのみでメッシュは使わない方法を選択することがあります。前方切開法の場合、メッシュと交絡する知覚神経があると慢性の痛みを引き起こす可能性があるため、意図的にこのような神経を切除する事があります。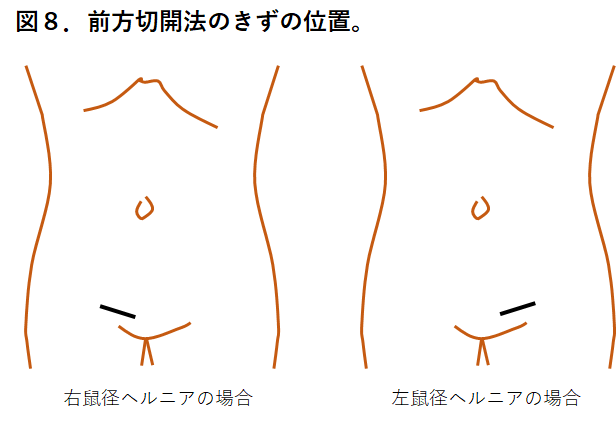
4.入院期間
高齢の方、合併症のある方が多い鼠径ヘルニアの手術では原則・手術前日からご入院頂いております。 術後は原則としてバルーンカテーテル(おしっこの管)の留置は行わず、当日から歩行可能になります。退院は動いた時の傷の痛みが一段落した術後2日目を標準としています。 術後経過が良好で疼痛も軽い場合には手術翌日の退院も可能です。従って入院期間は通常3〜4日となっております。 一方、「仕事などのために1日でも休む日数を減らしたい」という要望を受け、比較的お若く合併症や身体状況に問題がない場合には、手術当日の朝にご入院頂く“当日入院制度”を用意しております。詳細はこちら
診療内容4_肝胆膵
当院で手掛けている肝胆膵領域の主な治療をご紹介します。
肝細胞癌、転移性肝腫瘍の手術 胆嚢炎、胆石症、総胆管結石症、胆嚢癌、胆管癌の手術 膵腫瘍の手術 手術治療方針は全て、外科、消化器内科、麻酔科、放射線科の医師と、手術室看護師や病棟看護師らが集まり、カンファレンスで症例検討して決定しています。詳細はこちら
肝臓
定型的肝切除術を行なっています。(腹腔鏡下手術、ロボット手術は行なっていません)胆嚢、胆管
良性疾患には腹腔鏡下手術を標準としており、悪性腫瘍に対しては開腹手術を行なっています。膵臓
従来の開腹手術を行なっています。腹腔鏡下手術、ロボット手術は行なっていません。
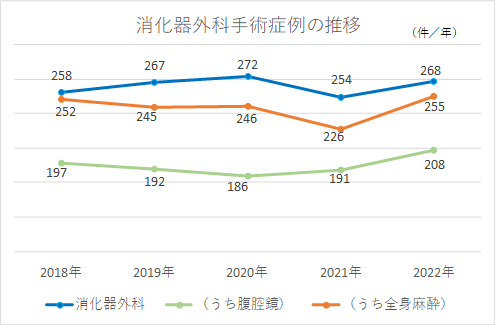
診療実績
【実績】手術症例数推移
その他の取組
◆1. NCDへの手術・治療情報登録について
当院外科は2011年1月1日より、専門医制度と連携したデータベース事業:NCD(National Clinical Database)への登録を開始しました。 < NCD の外科手術・治療情報データベース事業とは> 日本全国の手術・治療情報を登録し、集計・分析することで医療の質の向上に役立て、患者さんに最善の医療を提供することを目指すプロジェクトです。 詳しくはリンク先をご覧ください。
◆2. 消化器外科における術前栄養評価
消化器外科の手術後、多くの場合は問題なく回復しますが、中には創部感染や肺炎などの感染症を生じるケースや、それ以外の合併症を生じる場合があります。 これら術後の合併症の発生には、手術前の栄養状態が関係していると言われています。 そこで消化器外科では、65歳以上の方を対象に「InBody720」(インボディ720:体成分の分析装置。様々な測定・分析項目があり、健康・栄養管理に役立つ。) を用いて、骨格筋量や握力、歩行スピードを測定し、栄養評価を行っています。
◆3. 高齢者における周術期合併症の発症リスク管理
超高齢社会となり、手術を受ける方の高齢者の割合も増加しています。 あらかじめリスクを知っておき、予防の手段を講じるためにも、術前の評価を行うことは重要です。そこで、消化器外科では75歳以上の方を対象にスクリーニングを行っております。
高齢者は併存疾患を持っていたり、予備力(平常時に発揮している能力と、機能として保有している最大限の能力との差)が低下していたりします。また潜在的な認知症の有病率は高く、転倒転落・せん妄を含めた術後合併症のリスクが高いと言われています。
◆4. 単孔式腹腔鏡下 胆のう摘出術
胆のう摘出術は、胆のう結石症や胆のう炎に対する標準的な治療です。「腹腔鏡下胆のう摘出術」は、手術の傷痕も小さく、社会復帰が早いことから瞬く間に浸透し、今や胆のう結石症の標準的術式となりました。 この手術では、全身麻酔をかけた後、お腹の中に炭酸ガスを送り込み、おなかを膨らませた状態で、4カ所程度の穴(ポート)から腹腔鏡を入れ、ビデオカメラを見ながら手術を行います。 「単孔式腹腔鏡下手術」とは、お臍(へそ)を切って器具を入れて行う手術で、傷が1ヶ所だけのため、腹腔鏡手下術の中でも特に傷痕が目立ちません。ただし、器具を入れる場所(ポートの位置)が限られるため操作が難しく、技術的に習熟が必要です。 実績として、2008年~2013年までに全国で1万9,597件が行われました。2013年では「腹腔鏡下胆のう摘出術」2万1,761件のうち、21.6%(4,700件)が「単孔式」で行われています。 当院では、胆のう結石症や胆のう炎に対して「腹腔鏡下胆のう摘出術」を標準的治療としていますが、高度な炎症や周囲臓器との癒着が見られる場合、病状に合わせて「単孔式」から通常の腹腔鏡下手術に変更したり、開腹手術に変更することで、安全を第一に治療を進めていきます。 なお、現在の病状や、過去の治療の経歴などによっては「腹腔鏡下胆のう摘出術」がお薦めできない方もおられますので、まず当院を受診していただいて、治療するかどうか、どういう手術が必要なのかをご理解いただくことが大切です。 「単孔式腹腔鏡下胆のう摘出術」にかぎらず、胆のう疾患に関して何かお聞きになりたいことがありましたら、担当医師に遠慮なくご相談ください。<単孔式腹腔鏡下手術について>
◆当院外科からのメッセージ ~ がんと診断された皆様へ ~
がんと診断されて、ご本人はもちろん、ご家族にも不安や心配があり、つらい思いをされていると思います。 われわれ外科医は、みなさんに病状を理解していただいて、前向きに治療していただけるように、正確にわかりやすく丁寧に説明いたします。 ほとんどの患者さんが、病状の説明を受け、治療方針が決定すれば、安心され、前向きに治療にあたっていただいています。
当院の医師は話しやすい雰囲気ですので、なんでも聞いていただければと思います。われわれが最もよいと思う治療を提供し、退院後も日常生活やお仕事ができるようにサポートいたします。
スタッフ紹介
|
副院長
兼.外科主任部長 兼.消化器外科主任部長 兼.産婦人科主任部長 兼.眼科主任部長 兼.消化器センター長 兼.外来化学療法室室長 兼.中央手術室室長 兼.救急室室長 大西 直
(オオニシ タダシ)
|
資格
専門

|
|---|---|
|
院長補佐
兼.外科主任部長 兼.消化器外科主任部長 兼.医療技術部長 兼.医療安全対策室室長 上島 成幸
(ウエシマ シゲユキ)
|
資格
専門

|
|
外科部長
兼.消化器外科部長 藤江 裕二郎
(フジエ ユウジロウ)
|
資格
専門
|
|
外科部長
兼.消化器外科部長 足立 真一
(アダチ シンイチ)
|
資格
専門

|

